Вокруг синдрома поликистозных яичников (СПКЯ) создано чрезвычайно много мифов, основанных на отсутствии как четкого понимания причин и механизмов возникновения этого заболевания, так и четких диагностических критериев и эффективного лечения. Это заболевание поражает женщин репродуктивного возраста, а одним из признаков его является наличие множественных мелких кист (фолликулов) в яичниках. Это заболевание имеет и другие названия: болезнь поликистозных яичников, синдром Штейна-Левенталя, метаболический сидром, синдром Х, синдром микрокистозных яичников, синдром мелкокистозных яичников, синдром склерокистозных яичников, СПЯ…
В классическую триаду диагностических признаков, описанных в 1935 году Штейном и Левенталем, входили ожирение, гирсутизм и акне. Об уровне мужских половых гормонов и других признаках СПКЯ в те времена ничего еще не знали, как и о состоянии яичников, которое теперь можно увидеть и оценить с помощью УЗИ. Эндокринологические изменения тогда доминировали в постановке диагноза, и современная гинекология возвращается к пониманию того, что СПКЯ — это эндокринопатия, гормонально-метаболический синдром.
СКПЯ встречается у 5–10% пациенток, начиная от подростков и заканчивая женщинами в менопаузе, однако частота может где-то оказаться большей из-за чрезмерного злоупотребления этим диагнозом. Причины возникновения синдрома до сих пор не известны, но считается, что нарушения возникают в гипоталамо-гипофизарной системе и связаны с неправильной выработкой гонадотропинов — гормонов, которые регулируют функцию яичников. Не исключено и вовлечение определенных генов, так как при наблюдениях больных с СПКЯ нередко фиксируется наследование по женской линии.
Казалось бы, с прогрессом науки и медицины, развития доказательной медицины в постановке СПКЯ должны использоваться международные стандарты, приемлемые большинством прогрессивных врачей мира, но в реальности наблюдается, что это один из немногочисленных диагнозов, когда врачи не могут прийти к общей точке зрения.
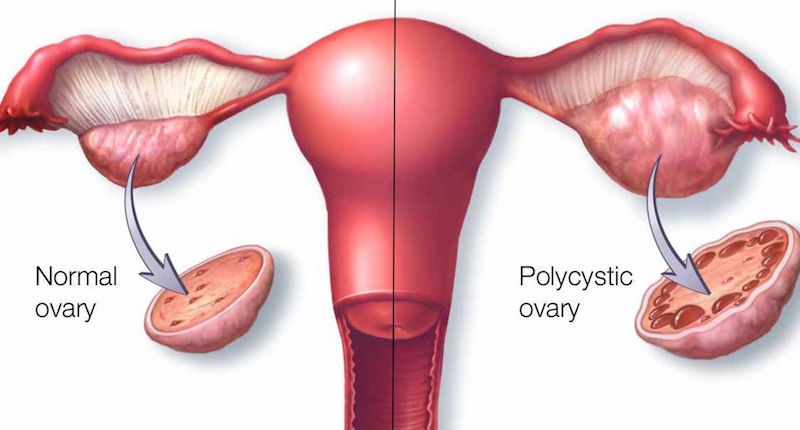
Во-первых, в постановку этого диагноза вовлечены как гинекологи, так и эндокринологи, а промежуточную роль в диагностике играют врачи-радиологи (УЗИ-врачи). Эндокринологи акцентируют внимание на изменениях уровней гормонов и ряда веществ, гинекологи — на нарушении менструального цикла и нередко проблемах с зачатием ребенка. УЗИ-специалисты утверждают, что почти у трети здоровых женщин можно обнаружить поликистозные яичники. Однако при этом важно никогда не путать понятия «мультифолликулярный» с «поликистозным». Яичники имеют мультифолликулярную структуру — так их создала природа. Нельзя ставить диагноз СПКЯ при обнаружении мультифолликулярности яичников, ибо это их нормальное состояние. Отсутствие овуляции не означает автоматически диагноз СПКЯ! В жизни каждой женщины бывают периоды, когда созревание половых клеток может быть замедлено или приостановлено в силу ряда причин, но не из-за заболевания яичников. Около 300 заболеваний, известных медицине, могут сопровождаться нарушением овуляции.
Во-вторых, разногласия в постановке СПКЯ наблюдаются вот уже почти двадцать лет между европейской и американской медициной. Правда, они чаще объясняются конкуренцией личностей и организаций, стремящихся к первенству и доминированию в принятии общих стандартов диагностики и лечения.
В странах Европы диагноз СПКЯ ставится только по УЗИ-исследованию без лабораторного обследования, с учетом всего лишь одного клинического признака — нарушения менструального цикла. Американские рекомендации, наоборот, не признают признаки СПКЯ, видимые при УЗИ-исследовании как диагностические критерии. Такое несоответствие в постановке диагноза приводит к большому количеству ложно-положительных и ложно-отрицательных диагнозов.
Старая школа врачей пользуется Роттердамскими критериями постановки диагноза СПКЯ (2003 г.) — у пациентки должно быть минимум два признака заболевания из следующих: гиперандрогения (повышенный уровень мужских половых гормонов), хроническая ановуляция, поликистозное строение яичников на УЗИ (минимум 12 фолликулов размерами 2–9 мм) и увеличенный размер яичников (минимум на 10 мм).
Но все большее количество врачей придерживается критериев, предложенных Androgen Excess Society и PCOS Society в 2009 году, которые включают два обязательных признака — гирсутизм и гиперандрогению, подтверждённые лабораторно, и один из двух дополнительных признаков — олигоановуляцию или поликистозную морфологию яичников. Исследование, сравнившее разные классификации диагностических критериев постановки СПКЯ, показало, что это один из лучших подходов — он учитывает до 80% случаев этого заболевания. Другие классификации страдают недооценкой или переоценкой данного состояния и не учитывают другие заболевания, при которых есть похожие симптомы и лабораторные показатели.
Синдром поликистозных яичников может проявляться следующими признаками:
- нарушение менструального цикла (цикл меньше 21 дня или больше 35 дней, меньше 9 циклов в год);
- отсутствие созревания яйцеклеток (ановуляция);
- повышенная волосатость (гирсутизм);
- акне;
- повышенное количество мужских половых гормонов (гиперандрогения);
- повышенный уровень лютеинизирующего гормона (ЛГ);
- повышенный уровень жиров (гиперлипидемия);
- повышенный уровень инсулина (гиперинсулинемия);
- ожирение (до 75% случаев, умеренное — в 50% случаев), чаще всего по андроидному типу, когда основная масса жировой ткани размещена центрально (живот, бедра).
Часто к врачу обращаются женщины по поводу бесплодия из-за нарушения овуляции и проблем с зачатием.
Существуют три категории женщин, которым СПКЯ ставится ошибочно. В первую категорию входят подростки и молодые женщины (до 21–22 лет), проходящие последнюю стадию полового созревания и формирования механизма регуляции менструального цикла на гипоталамо-гипофизарном уровне. Нерегулярность менструального цикла, незначительное повышение уровня мужских половых гормонов и поликистозное строение яичников в этой возрастной группе являются частым явлением и в большинстве случаев физиологической нормой. Нередко в этот период появляются первые признаки конституционального гирсутизма, на что молодые девушки реагируют негативно. Также не учитывается тот факт, что многие женщины имеют слишком низкий вес из-за недоедания, голодания, диет, интенсивных занятий физическими упражнениями. Именно в этой категории женщин врачебная ошибка доминирует в постановке диагноза СПКЯ.
Вторая категория женщин — планирующие беременность. Некоторые из них проходят обследование как часть подготовки к беременности. Так как женщины чаще всего не знают, какой цикл считается регулярным, жалобы о задержке месячных до 7 дней воспринимаются и женщинами, и врачами как признак СПКЯ. Треть женщин, прекративших прием гормональных препаратов, может иметь нарушение менструальных циклов в течение 3–6 месяцев, что ошибочно может быть принято за СПКЯ.
Третья категория женщин — это женщины, страдающие бесплодием. Часто они также жалуются на редкие менструальные циклы. Ошибка врачей заключается в том, что обследуется обычно только женщина, а обследование мужчины не проводится. Мужской фактор бесплодия при таком подходе не учитывается. Не учитывается стрессовый, возрастной и многие другие факторы. Не измеряются вес и рост женщины, как и не определяется индекс массы тела.
Хотя СПКЯ является эндокринопатией, важно не загружать женщину многочисленными тестами, а определить следующие показатели:
- уровень ЛГ;
- уровень инсулина в сыворотке крови;
- глюкозо-толерантный тест;
- уровень жиров в сыворотке крови (глицериды, холестерол);
- уровень мужских половых гормонов (свободный и общий тестостерон);
- уровень 17-гидроксипрогестерона;
- уровень ТСГ и тироксина;
- уровень пролактина;
- тест на беременность;
- уровень DHEA-S;
- суточное количество свободного кортизола в моче.
Ни лапароскопия, ни МРТ, ни компьютерная томография не должны применяться в постановке диагноза СПКЯ, если параллельно нет подозрения на опухоли яичников, надпочечников и матки.
Врачам также необходимо помнить о некоторых особенностях результатов обследования при постановке диагноза.
- Соотношение уровней ЛГ к ФСГ не является критерием для постановки диагноза СПКЯ. Прием гормональных контрацептивов значительно влияет на соотношение ФСГ и ЛГ, поэтому обследование должно проводиться не ранее чем через 3 месяца после прекращения приема гормональных контрацептивов.
- Уровень тестостерона может быть в пределах нормы в ряде случаев СПКЯ. Ряд гормональных контрацептивов понижают уровень тестостерона в сыворотке крови, поэтому обследование должно проводиться через 3 месяца после окончания приема гормональных контрацептивов.
- У женщин с СПКЯ тестостерон повышен незначительно. При более высоких показателях (больше 7 нмоль/л) необходимо исключить опухоль яичников или надпочечников.
- Уровень DHEA-S у женщин с СПКЯ обычно в норме или незначительно повышен. При показателях >21,7 μмоль/л необходимо исключить опухоль надпочечников.
- У женщин, принимающих гормональные контрацептивы, определение уровня кортизола в сыворотке крови не должно проводиться, так как контрацептивы повышают уровень кортизол-связывающего глобулина, что повышает уровень кортизола тоже.
- Уровень суточного свободного кортизола в моче у женщин с СПКЯ обычно в пределах нормы, но в ряде случаев может быть повышен. Если он более чем в 2 раза превышает верхний уровень нормы, необходимо исключить синдром Кушинга. При незначительном повышение кортизола мочи рекомендуется провести ряд тестов (с дексаметазоном, кортикотропин-рилизинг гормоном) для исключения других диагнозов.
- Пролактинемия наблюдается у 5–30% женщин с СПКЯ. Обычно уровни пролактина повышены не более чем на 50% верхней границы нормального уровня (30 нг/мл).
- 17-гидроксипрогестерон (17-ОПГ) необходимо сдавать натощак ранним утром в первую фазу цикла. Уровень < 6 нмоль/л обычно исключает заболевание надпочечников — недостаточность 21-гидрокислазы. Если уровень 17-ОПГ повышен, проводится АКТГ-стимулирующий тест. Применение гормональных контрацептивов и глюкокортикоидов влияет на уровень 17-ОПГ.
Врожденная гиперплазия надпочечников, нарушение функции щитовидной железы, пролактинома, синдром Кушинга, опухоль яичников, вырабатывающая андрогены, — эти пять основных заболеваний должны быть в списке предполагаемых диагнозов при обследовании женщины с признаками синдрома поликистозных яичников, так как они могут сопровождаться нарушениями менструального цикла и гирсутизмом. Помимо этих заболеваний необходимо исключить опухоли надпочечников и беременность.
Об особенностях лечения СПКЯ читайте в статье «Синдром поликистозных яичников: современный взгляд на лечение»



Спасибо за статью. Очень основательная
Скажите пожалуйста ,дочери 19 лет. Месячных не было 6 месяцев. Назначили дюфастон,сдали гормоны на 5 дмц. ЛГ 13.52, ФСГ 4.1, св тестостерон 0.79, Пролактин 553, 17- ОН 3.27. Диагноз ПКЯ. Назначили Джес на 6 мес. Обязательно ли его принимать?
Не обязательно инне нужно.И советую вам вместе с дочерью почитать эту книгу:https://doctorberezovska.com/magazin/%D0%94%D0%BE%D1%87%D0%BA%D0%B8-%D0%BC%D0%B0%D1%82%D0%B5%D1%80%D0%B8-%D0%AD%D0%BB%D0%B5%D0%BA%D1%82%D1%80%D0%BE%D0%BD%D0%BD%D0%B0%D1%8F-%D0%B2%D0%B5%D1%80%D1%81%D0%B8%D1%8F-150-%D0%B3%D1%80%D0%BD-400-%D1%80%D1%83%D0%B1-p103990463
Здравствуйте. 1,5года не получается б. 3 месяца назад удалили полип гистероскопией. Мультифоликулярные яичники от 11 до 14 в каждом яичнике. Сколько ещё пытаться самостоятельно забеременеть после операции? Или лучше обследоваться сразу дальше? Спасибо.
Жду вас на онлайн консультацию
Здравствуйте. Пролактин 642 мЕд/л. Отклонения в липидном обмене, анемия, понижен Т4 св. Цикл регулярный. Грудь выросла на размер. Мне 24 года.
Не получается забеременеть полгода. Была ВБ год назад.
Нужно ли лечить?
Все детальные ответы на ваши вопросы в книге «Это все гормоны!»